La Enfermedad del Legionario

La Enfermedad del Legionario y la Fiebre de Pontiac
La Enfermedad del Legionario y la Fiebre de Pontiac
La enfermedad se manifiesta de dos formas muy diferentes: la fiebre de Pontiac y enfermedad de los legionarios (neumonía). No se sabe por qué se producen estas dos formas diferentes.
La fiebre de Pontiac consiste en un cuadro febril con dolores de articulaciones y afectación del estado general, pero sin neumonía. Se trata de una forma leve y autolimitada; los pacientes generalmente se recuperan en 2-5 días sin tratamiento.
La Enfermedad del Legionario se caracteriza por un inicio similar al anterior tras un período de incubación de 2 a 10 días (menor en inmunodeprimidos) y una sintomatología inespecífica, que puede variar desde una tos leve y poca fiebre hasta coma con infiltrados pulmonares diseminados e insuficiencia multisistémica.
El mecanismo de transmisión más aceptado es mediante la inhalación de gotículas de agua contaminada y aerosolizada mediante diversos mecanismos (torres de refrigeración, duchas, spas).
Otro mecanismo que se ha sugerido recientemente es mediante aspiración de agua contaminada o de secreciones de la orofaringe previamente colonizada por la bacteria. De este modo, la legionella llega a los pulmones mediante aspiración de partículas externas que se encuentran en la cavidad oral y escapan del reflejo usual de deglución entrando en el tracto respiratorio. Una vez aquí, los macrófagos alveolares fagocitan la Legionella. No obstante, la legionella es un patógeno intracelular que es capaz de multiplicarse en el interior de los macrófagos hasta la ruptura celular.
Como factores predisponentes para adquirir la enfermedad tenemos,
- Tabaquismo, alcoholismo y enfermedad pulmonar obstructiva crónica: se consideran los factores de riesgo más comunes.
- Inmunodepresión ( cáncer, SIDA, insuficiencia renal que requiere diálisis, transplante, hepatitis, diabetes, administración de fármacos inmunosupresores, etc.): la depresión del sistema inmunitario predispone a padecer la enfermedad.
La neumonía por Legionella se puede presentar de forma esporádica durante todo el año o en forma de brotes epidémicos. Representa una de las primeras causas de neumonía de la comunidad, y la segunda causa de neumonía que requiere ingreso en UCI.
La neumonía por legionella o enfermedad del legionario es la principal manifestación de la legionelosis. El período de incubación habitual es de 2 a 10 dias. En este caso, la mayor parte de los pacientes tienen una fase prodrómica que se asemeja a una gripe, con malestar, fiebre, cefalea, astenia y mialgia; generalmente se desarrolla una tos no productiva en fases iniciales, que posteriormente produce un esputo mucoide. Una característica típica es la fiebre alta (por encima de 39,5ºC), en ocasiones con bradicardia relativa y diarrea. En menos casos se pueden producir alteraciones del estado mental con confusión, letargo o delirio.
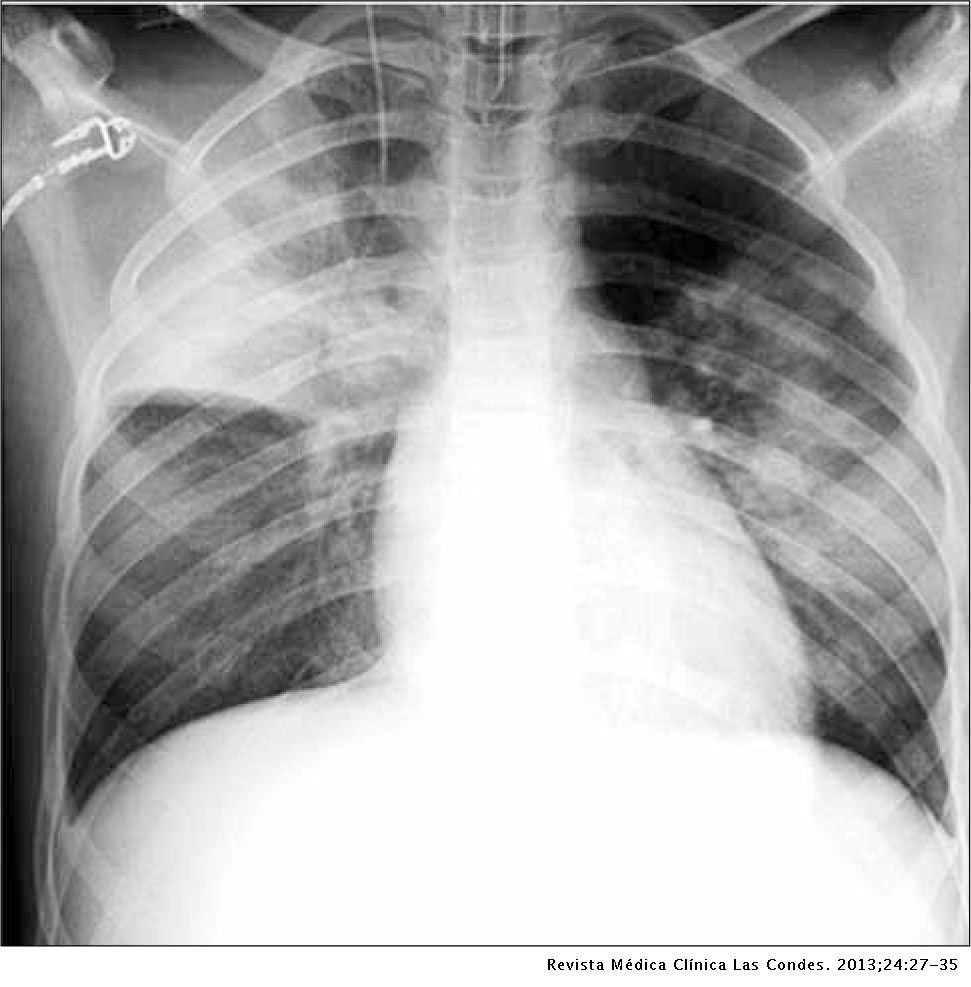
Con respecto a las pruebas analíticas, se detecta en algunos casos hiponatremia (‹130 mmol/l) y elevación de la creatinfosfoquinasa. El examen de rayos X detecta neumonía. Inicialmente, la radiografía puede ser normal, aunque la mayoría de los pacientes presentan un infiltrado pulmonar al tercer día de evolución. La lesión suele ser unilateral, aunque en un alto porcentaje de casos se produce progresión radiológica al otro pulmón entre el segundo y sexto día, incluso con tratamiento antibiótico adecuado. El derrame pleural suele ser moderado, produciéndose en un 15-25% de los casos durante el curso de la enfermedad generalmente. La mejoría radiológica es más tardía que la clínica, y la resolución de la lesión puede tardar entre uno y cuatro meses.
En los pacientes inmunodeprimidos la neumonía por Legionella suele presentarse de forma más grave, con complicaciones extrapulmonares en ocasiones (endocarditis, pancreatitis, artritis), pudiendo observarse lesiones nodulares bilaterales que tienden a cavitarse. En este grupo de pacientes también son frecuentes las recaídas, generalmente en relación con tratamientos cortos.
El diagnóstico de la legionelosis se basa por identificación del agente causal. Existen cuatro métodos diagnósticos para detectar las especies de Legionella: el cultivo del organismo, la tinción directa con anticuerpos fluorescentes en el exudado, la serología con estudio de anticuerpos por fluorescencia indirecta y los estudios de antígenos urinarios.
Tratamiento antibiótico.
Tratamiento antibiótico.
Históricamente, se ha considerado la eritromicina como tratamiento de elección para la neumonía por Legionella, no obstante, su uso se ha visto desplazado debido a la aparición de otros antibióticos más activos y con menos efectos secundarios (fluoroquinolonas, azitromicina).
El ciprofloxacino, ofloxacino y levofloxacino se han utilizado con éxito en el tratamiento de la neumonía por legionella incluso en pacientes inmunodeprimidos.
En pacientes inmunocompetentes está indicado el tratamiento con eritromicina durante 10 a 14 días, reservándose las nuevas quinolonas (levofloxacino) y la azitromicina como alternativa en pacientes intolerantes a eritromicina o cuando se presupone un mal cumplimento del tratamiento.
Incluso con el tratamiento apropiado, la mortalidad es mayor o igual al 5% en los casos adquiridos en la comunidad y aún mayor en los pacientes hospitalizados o inmunodeprimidos. Los enfermos que responden lo hacen con lentitud y las alteraciones radiológicas suelen persistir al menos 1 mes.
Pronóstico.
Pronóstico.
El pronóstico de esta enfermedad está íntimamente relacionado con la patología de base del paciente, la forma clínica de presentación y el retraso en el inicio del tratamiento antibiótico. Si el paciente es tratado con los antibióticos adecuados al inicio de la neumonía, los resultados son favorables, especialmente si no existe un compromiso de su sistema inmune. En aquellos pacientes inmunodeprimidos el retraso de la terapia apropiada puede dar lugar a una hospitalización prolongada, complicaciones e incluso muerte.
La complicación principal y causa de muerte en la neumonía por Legionella es la insuficiencia respiratoria. La mortalidad de esta infección en los pacientes ingresados oscila alrededor del 20%, siendo mayor en enfermos inmunodeprimidos y en los casos nosocomiales. Muchos de los pacientes experimentan fatiga, astenia y dificultad en la concentración durante varios meses tras ser dados de alta del hospital, no obstante, no son comunes secuelas más graves. La recuperación se puede lograr completamente tras un año. Volver a contraer la enfermedad una segunda vez es extremadamente raro.

Estar al día con MICROSERVICES
Últimas Noticias
Últimos Informes
Último Newsletter
¿Quieres recibir nuestra Newsletter?
Recíbelo cada 15 días






